Šizofrēnijas slogs
- Šizofrēnija ir to 25 slimību vidū, kuras visbiežāk noved pacientu līdz invaliditātei.
- Pacientu dzīves ilgums ir par 10-25 gadiem īsāks nekā pārējai populācijai.
- Pacientiem, ģimenēm, aprūpētājiem un sabiedrībai kopumā šizofrēnijas radītais slogs ir liels.
Šajā sadaļā
Sociālais un ekonomiskais slogs
Lai arī slimības izplatība ir samērā zema, šizofrēnija ir to 25 slimību vidū, kuras visbiežāk noved pacientu līdz invaliditātei.1 Pat ar vislabākajām ārstēšanas metodēm, slimības sarežģītības un plašo izpausmju dēļ, bieži neizdodas panākt vislabāko rezultātu.
Neskatoties uz to, ka pasaulē vērojamas lielas atšķirības starp valstīm šizofrēnijai piešķirto līdzekļu apjomā un pakalpojumu pieejamībā, kopumā pasaules ekonomikai šizofrēnijas radītais slogs ir milzīgs. Galvenās izmaksu grupas veido tiešās veselības aprūpes izmaksas (piem., stacionāru izmaksas, ambulatorās ārstēšanas izmaksas, neatliekamās medicīniskās palīdzības izmantošana, zāļu izmaksas), tiešās ar veselības aprūpi nesaistītās izmaksas (piem., tiesībsargājošo iestāžu izmaksas, bezpajumtnieku patversmju pakalpojumi) un netiešās izmaksas (piem., bezdarbs, zaudētā produktivitāte, priekšlaicīga mirstība, aprūpētāju laiks). Nesen veikto šizofrēnijas izmaksu izvērtējumu piemēri sniedz sistemātisku pārskatu par pētījumiem, kas īstenoti 24 valstīs, četros reģionos (Eiropā, ASV, Āzijas un Klusā okeāna reģionā, Āfrikā). Šajos pētījumos izdevumi gadā svārstījās no 94 miljoniem līdz 102 miljardiem ASV dolāru.2 Papildus ASV veiktajā pētījumā atklājās, ka šizofrēnijas izmaksas 2013. gadā bija 155,7 miljardi ASV dolāru, lielākās papildus izmaksas bija saistītas ar bezdarbu (38%), zaudētu produktivitāti (34%), kā arī tiešajām veselības aprūpes izmaksām (24%)3. Netiešās veselības aprūpes izmaksas bija galvenais papildu izmaksu cēlonis abos minētajos ziņojumos.
Apzināt slimības slogu uz līdzcilvēkiem
Pacientiem ar šizofrēniju laika gaitā pasliktinās psihiskās funkcijas, kas noved pie sociālās dzīves ierobežojumiem un var novest pat līdz sociālai izolācijai, aizspriedumiem no apkārtējo puses, vēl lielākiem funkcionēšanas un kognitīvajiem traucējumiem, pazeminās dzīves kvalitāte un fiziskā veselība. No tā cieš ne tikai pacients ar šizofrēniju, bet vienlaikus arī viņu ģimenes un aprūpētāji.4,5
Pacienti
Pacientu ar šizofrēniju priekšlaicīgu mirstību veicina virkne faktoru. Vidēji dzīves ilgums pacientiem ar šizofrēniju ir par 10 – 25 gadiem īsāks salīdzinājumā ar pārējo populāciju.6 Turklāt retrospektīvā ASV datu bāzes analīzē noskaidrots, ka pacientiem ar šizofrēniju pieaugušā vecumā ir 3,5 reizes lielāka mirstības iespējamība nekā pieaugušajiem pārējā populācijā.7 Galvenie faktori pacientu ar šizofrēniju priekšlaicīgai mirstībai saistīti ar neveselīgu dzīves veidu, sliktu fizisko veselību, 12 reizes augstāku pašnāvību risku un antipsihotisko medikamentu nevēlamām blakusparādībām.8,9 Pacientiem ar šizofrēniju ir ne vien vairāk kardiovaskulāro slimību riska faktoru salīdzinājumā ar citiem, kā piemēram, lieka ķermeņa masa, smēķēšana, augsts asinsspiediens un metabolais sindroms, bet viņi salīdzinoši mazāk saņem profilaktisku palīdzību.10,11 Turklāt daži otrās paaudzes antipsihotiskie medikamenti var veicināt svara pieaugumu un attiecīgi metabolo sindromu12, kas 2-3 reizes palielina kardiovaskulāro mirstību un divas reizes palielina mirstību kopumā.13 Riska faktorus, kas ir pacientu ar šizofrēniju priekšlaicīgas nāves pamatā, ir iespējams novērst, tāpēc ārstēšanas uzdevumos jāiekļauj arī fizisko veselību uzlabojošie pasākumi, jāparūpējas par labāku pieejamību veselības aprūpei, tajā skaitā skrīningam.14
Šizofrēnija ir izteikti heterogēna saslimšana, kur pacienta ārstēšanas rezultāts var būt no pilnīgas atlabšanas līdz stāvoklim, kad nepieciešama nepārtraukta aprūpe. Diemžēl šizofrēnijas gadījumā pilnīga izārstēšanās notiek reti15 un pacientiem nākas sadzīvot ar grūtībām sociālā dzīvē, attiecībās, nodarbinātības jomā un patstāvīgas dzīves nodrošināšanā.16 Pat sasniedzot remisiju un atbrīvojoties no psihotiskajiem simptomiem, traucējumi saglabājas, jo funkcionēšanas rezultāts lielā mērā ir atkarīgs no kognitīvo un negatīvo simptomu esamības un to smaguma pakāpes, kurus ir sarežģīti ārstēt.17 Tādēļ pacientiem ar šizofrēniju ir zemāka dzīves kvalitāte nekā pārējai populācijai, un tās pasliktināšanās saistīta ar slimības ilgumu, negatīvajiem un depresīvajiem simptomiem, zāļu nevēlamajām blakusparādībām, ka arī ģimenes atbalsta trūkumu. Pacientu vidū labāka dzīves kvalitāte ir jauniem cilvēkiem, sievietēm, precētiem cilvēkiem un pacientiem ar zemāku izglītības līmeni. Ārstēšana ar antipsihotiskajiem medikamentiem, kuriem ir laba panesamība, kā arī papildus psihosociālais atbalsts var uzlabot pacientu dzīves kvalitāti.18,19
Negatīvie simptomi palielina šizofrēnijas slogu20–25
Zināms, ka negatīvie simptomi ievērojami pasliktina šizofrēnijas iznākumu. Tie ir saistīti ar lielu slimības slogu, jo ir nomācoši, noturīgi un saistās ar sliktām funkcionālās atlabšanas izredzēm. Negatīvo simptomu gadījumā ir lielāka nepieciešamība izmantot veselības aprūpes pakalpojumus, kā arī tiem ir negatīva ietekme uz dzīves kvalitāti. 26,27
Negatīvo simptomu grupā motivācijas trūkums ir viens no svarīgākajiem funkcionēšanas traucējumu rādītājiem. Attiecībā uz funkcionālajiem traucējumiem ir pierādījumi, kas liecina par iespējamu mijiedarbību starp negatīvajiem un kognitīvajiem simptomiem.28 Ierobežotās negatīvo simptomu ārstēšanas iespējas ir nopietna un neatrisināta medicīniska problēma, kas palielina šizofrēnijas radīto slogu.
Aprūpētāji
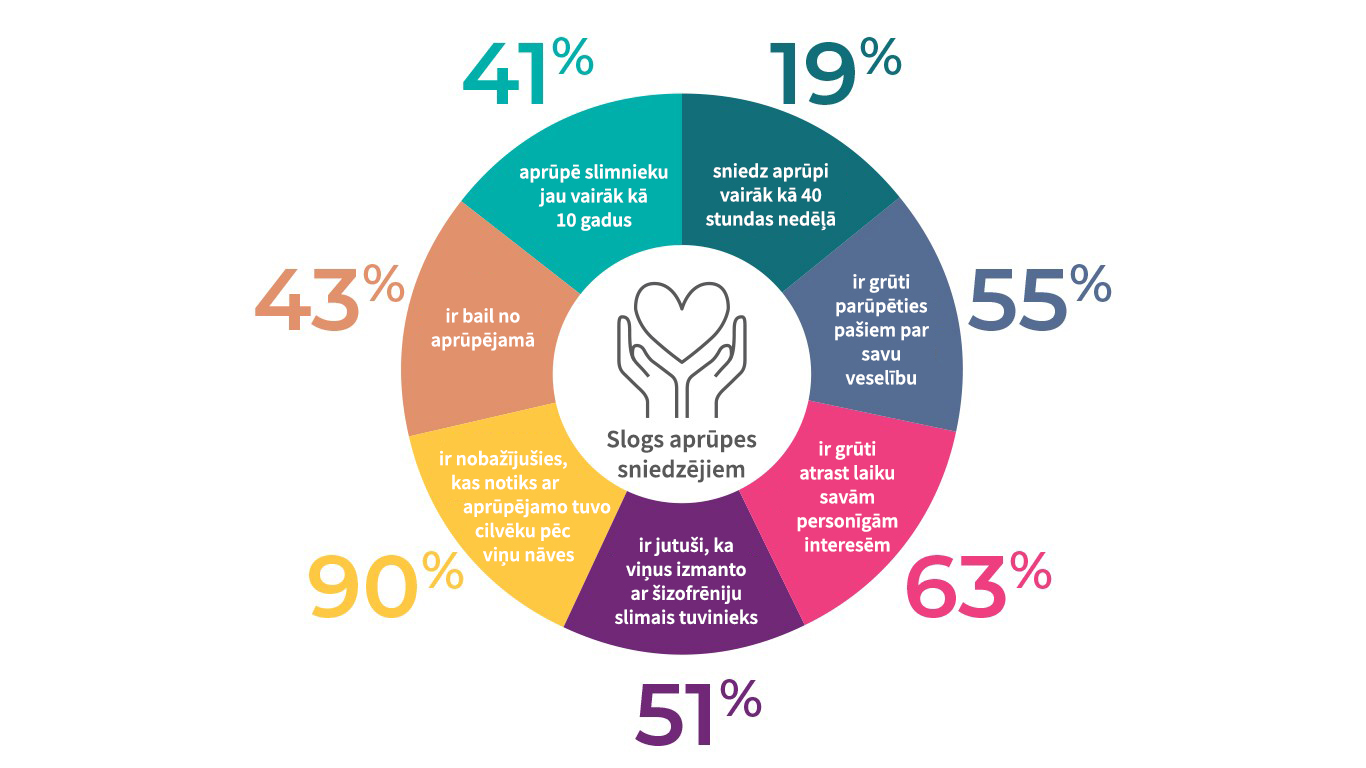
Pacientiem ar šizofrēniju bieži ir nepieciešama palīdzība personiskajā aprūpē, ārstniecības jautājumu risināšanā un ikdienas aktivitātēs.4 Vairumā gadījumu pacientu ar šizofrēniju aprūpi uzņemas ģimenes locekļi. Aptaujas dati liecina, ka 68% aprūpētāji ir vecāki, 12% brāļi vai māsas, 7% dzīvesbiedri vai partneri un 7% bērni vai mazbērni.29 Aprūpētājiem grūtības var sagādāt lielā darba slodze mājās, miega traucējumi, finansiālās problēmas, brīvā laika trūkums, sabiedrības aizspriedumi un sociālā izolācija.4 Pētījumos norādīts, ka daudzi aprūpētāji piedzīvo nopietnas kognitīvas, psiholoģiskas (piem., nemieru, depresiju), sociālas (piem., stigmatizāciju, izolāciju) un finansiālas problēmas.30-32 Cieš arī aprūpētāju darba produktivitāte un karjera, jo nākas atstāt darbu vai samazināt darba stundas, lai aprūpētu slimnieku.
Aprūpētāju dzīves kvalitātes krituma rādītāji32
Zināms, ka simptomu smagums, pacientu nespējas izteiktība un slimības radītais kaitējums rada lielu slogu ģimenei33,34, tomēr pētījumu rezultāti nav viennozīmīgi attiecībā uz pozitīvo un negatīvo simptomu saistību ar slogu aprūpētājiem. Dažos pētījumos pozitīvie simptomi saistīti ar ģimeņu izjukšanas lielāku iespējamību un apkaunojuma sajūtām, savukārt citos norādīts, ka pacientu motivācijas trūkums prasa vairāk aprūpētāju laika un enerģijas.35-37
Atsauces
- Vos, T. et al. Global, regional, and national incidence, prevalence, and years lived with disability for 328 diseases and injuries for 195 countries, 1990-2016: A systematic analysis for the Global Burden of Disease Study 2016. Lancet 390, 1211–1259 (2017).
- Chong, H. Y. et al. Global economic burden of schizophrenia: A systematic review. Neuropsychiatr. Dis. Treat. 12, 357–373 (2016).
- Cloutier, M. et al. The economic burden of schizophrenia in the United States in 2013. J. Clin. Psychiatry 77, 764–771 (2016).
- Millier, A. et al. Humanistic burden in schizophrenia: A literature review. J. Psychiatr. Res. 54, 85–93 (2014).
- Kahn, R. S. et al. Schizophrenia. Nat. Rev. Dis. Prim. 1, 1–23 (2015).
- Laursen, T. M., Nordentoft, M. & Mortensen, P. B. Excess Early Mortality in Schizophrenia. Annu. Rev. Clin. Psychol. 10, 425–448 (2014).
- Olfson, M., Gerhard, T., Huang, C., Crystal, S. & Stroup, T. S. Premature mortality among adults with schizophrenia in the United States. JAMA Psychiatry 72, 1172–1181 (2015).
- Laursen, T. M., Munk-Olsen, T. & Vestergaard, M. Life expectancy and cardiovascular mortality in persons with schizophrenia. Curr. Opin. Psychiatry 25, 83–88 (2012).
- Saha, S., Chant, D. & McGrath, J. A systematic review of mortality in schizophrenia: Is the differential mortality gap worsening over time? Arch. Gen. Psychiatry 64, 1123–1131 (2007).
- De Hert, M. et al. Cardiovascular disease and diabetes in people with severe mental illness position statement from the European Psychiatric Association (EPA), supported by the European Association for the Study of Diabetes (EASD) and the European Society of Cardiology (ESC) Eur. Psychiatry 24, 412–424 (2009).
- Docherty, M., Stubbs, B. & Gaughran, F. Strategies to deal with comorbid physical illness in psychosis. Epidemiol. Psychiatr. Sci. 25, 197–204 (2016).
- Remington, G. Schizophrenia, antipsychotics, and the metabolic syndrome: Is there a silver lining? Am. J. Psychiatry 163, 1132–1134 (2006).
- Lakka, H. M. et al. The metabolic syndrome and total and cardiovascular disease mortality in middle-aged men. J. Am. Med. Assoc. 288, 2709-2716 (2002).
- Suetani, S., Rosenbaum, S., Scott, J. G., Curtis, J. & Ward, P. B. Bridging the gap: What have we done and what more can we do to reduce the burden of avoidable death in people with psychotic illness? Epidemiol. Psychiatr. Sci. 25, 205–210 (2016).
- Jääskeläinen, E. et al. A systematic review and meta-analysis of recovery in schizophrenia. Schizophr. Bull. 39, 1296–1306 (2013).
- Harvey, P. D. Assessing disability in schizophrenia: tools and contributors. J. Clin. Psychiatry 75, e27 (2014).
- Reichenberg, A. et al. The course and correlates of everyday functioning in schizophrenia. Schizophr. Res. Cogn. 1, e47–e52 (2014).
- Bobes, J., García-Portilla, P., Sáiz, P. A., Bascarán, T. & Bousoño, M. Quality of life measures in schizophrenic patients. Dialogues Clin. Neurosci. 9, 215e-216e (2007).
- Bobes, J. & Garcia-Garcia, M. Quality of life in schizophrenia. in Quality of Life in Mental Disorders (eds. Katschnig, H., Freeman, H. & Sartorius, N.) 153–168 (John Wiley & Sons Ltd, 2005).
- Alonso, J. et al. Health-related quality of life (HRQL) and continuous antipsychotic treatment: 3-year results from the schizophrenia health outcomes (SOHO) study. Value Heal. 12, 536–543 (2009).
- Harvey, P. D. et al. Functional impairment in people with schizophrenia: Focus on employability and eligibility for disability compensation. Schizophr. Res. 140, 1–8 (2012).
- Rabinowitz, J. et al. Negative symptoms in schizophrenia – the remarkable impact of inclusion definitions in clinical trials and their consequences. Schizophr. Res. 150, 334–338 (2013).
- Kirkpatrick, B. & Buchanan, R. W. Anhedonia and the deficit syndrome of schizophrenia. Psychiatry Res. 31, 25–30 (1990).
- Fenton, W. S. & Mcglashan, T. H. Natural History of Schizophrenia Subtypes: II. Positive and Negative Symptoms and Long-term Course. Arch. Gen. Psychiatry 48, 978–986 (1991).
- Rabinowitz, J. et al. Negative symptoms have greater impact on functioning than positive symptoms in schizophrenia: Analysis of CATIE data. Schizophr. Res. 13, 147–150 (2012).
- Tandon, R. & Jibson, M. Negative symptoms of schizophrenia: How to treat them most effectively. Curr. Psychiatr. 1, 36–42 (2002).
- Sicras-Mainar, A., Maurino, J., Ruiz-Beato, E. & Navarro-Artieda, R. Impact of negative symptoms on healthcare resource utilization and associated costs in adult outpatients with schizophrenia: A population-based study. BMC Psychiatry 14, 225 (2014).
- Foussias, G., Agid, O., Fervaha, G. & Remington, G. Negative symptoms of schizophrenia: Clinical features, relevance to real world functioning and specificity versus other CNS disorders. Eur. Neuropsychopharmacol. 24, 693–709 (2014).
- The National Alliance on Mental Illness. Schizophrenia: Public Attitudes, Personal Needs Views from People Living with Schizophrenia, Caregivers, and the General Public. (2008).
- Chan, S. W. chi. Global Perspective of Burden of Family Caregivers for Persons With Schizophrenia. Arch. Psychiatr. Nurs. 25, 339–349 (2011).
- Gutiérrez-Maldonado, J., Caqueo-Urízar, A. & Kavanagh, D. J. Burden of care and general health in families of patients with schizophrenia. Soc. Psychiatry Psychiatr. Epidemiol. 40, 899–904 (2005).
- Hayes, L., Hawthorne, G., Farhall, J., O’Hanlon, B. & Harvey, C. Quality of Life and Social Isolation Among Caregivers of Adults with Schizophrenia: Policy and Outcomes. Community Ment. Health J. 51, 591–597 (2015).
- Awad, A. G. & Voruganti, L. N. P. The burden of schizophrenia on caregivers: A review. Pharmacoeconomics 26, 149–162 (2008).
- Magliano, L. et al. The impact of professional and social network support on the burden of families of patients with schizophrenia in Italy. Acta Psychiatr. Scand. 106, 291–298 (2002).
- Mantovani, L. M. et al. Family burden in schizophrenia: the influence of age of onset and negative symptoms. Trends Psychiatry Psychother. 38, 96–99 (2016).
- Grandón, P., Jenaro, C. & Lemos, S. Primary caregivers of schizophrenia outpatients: Burden and predictor variables. Psychiatry Res. 158, 335–343 (2008).
- Ochoa, S. et al. Do needs, symptoms or disability of outpatients with schizophrenia influence family burden? Soc. Psychiatry Psychiatr. Epidemiol. 43, 612–618 (2008).
Schizophrenia Research
Subjective and objective quality of life in schizophrenia.

Šizofrēnija ietekmē pacientus, aprūpētājus un sabiedrību. Bieži vien visvairāk cieš aprūpētāji.
Lejupielādēt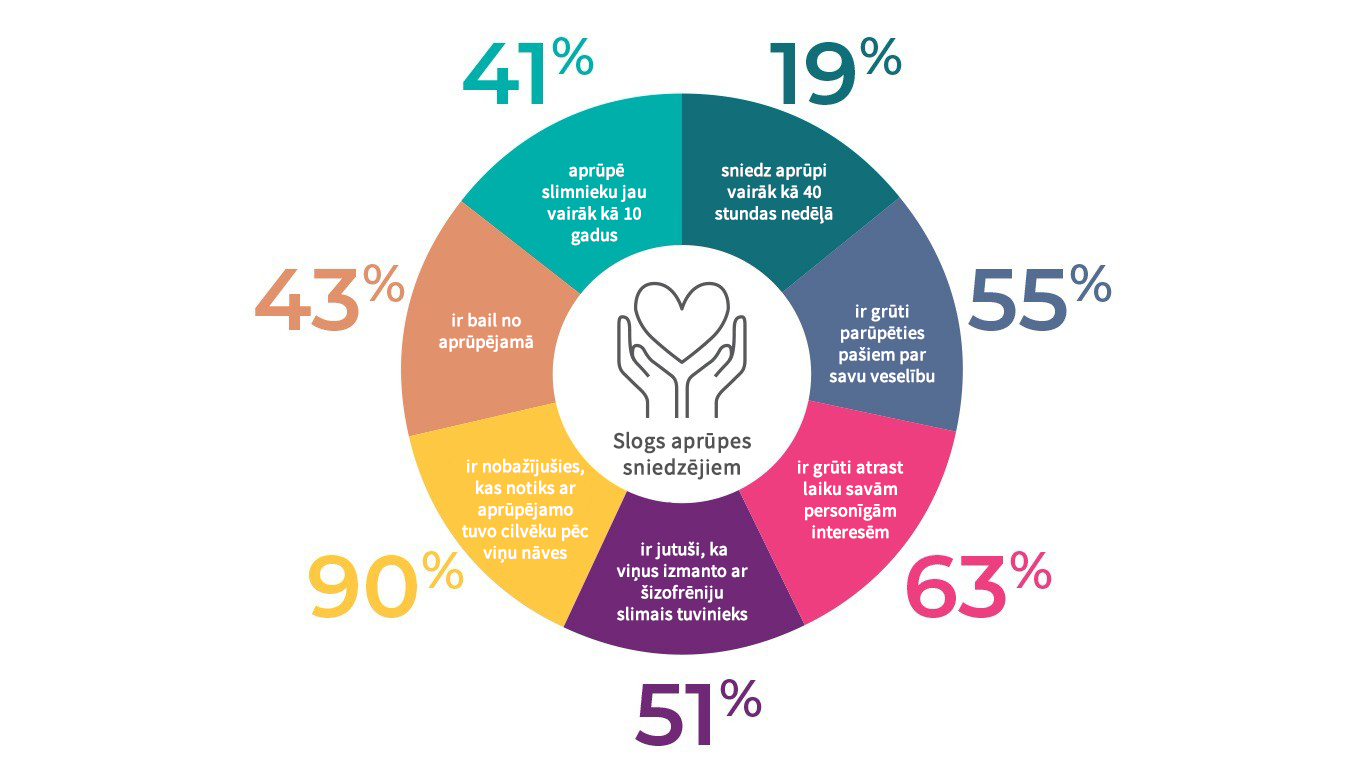
REAGILA UN IKDIENAS FUNKCIONĒŠANAS SPĒJASREAGILA UN IKDIENAS FUNKCIONĒŠANAS SPĒJAS
Lai izmaiņas uzskatītu par klīniski nozīmīgām, šizofrēnijas pacientu negatīvo simptomu uzlabojumiem jānotiek vienlaikus ar uzlabojumiem pacientu spējā funkcionēLai izmaiņas uzskatītu par klīniski nozīmīgām, šizofrēnijas pacientu negatīvo simptomu uzlabojumiem jānotiek vienlaikus ar uzlabojumiem pacientu spējā funkcionē
vēl…REAGILA AKŪTAS ŠIZOFRĒNIJAS GADĪJUMĀREAGILA AKŪTAS ŠIZOFRĒNIJAS GADĪJUMĀ
Kad ir diagnosticēta šizofrēnija, klīnicistiem, pacientiem un ģimenēm ir jāpieņem svarīgs lēmums par ārstēšanos. Gribas teikt, ka simptomi uzlabojas, ja pacientKad ir diagnosticēta šizofrēnija, klīnicistiem, pacientiem un ģimenēm ir jāpieņem svarīgs lēmums par ārstēšanos. Gribas teikt, ka simptomi uzlabojas, ja pacient
vēl…